¿Qué podemos hacer para luchar contra las resistencias a los antimicrobianos?
La adaptación de los microorganismos para resistir a los efectos de los agentes antimicrobianos es un problema de salud pública del siglo XXI. Las principales causas de estas resistencias son el uso irracional de antimicrobianos (por ejemplo, prescripciones inadecuadas y automedicación), el uso extensivo de antimicrobianos en las granjas industriales y la agricultura, pero también el uso prolongado y generalizado de antibióticos en terapia y profilaxis1.
Si no se llevan a cabo acciones para impedir el avance de las resistencias, el número de muertes causadas resistencia a los antimicrobianos en 2050 superará a las provocadas por el cáncer2.
¿Por qué ocurren las resistencias?
La resistencia a los antimicrobianos ocurre cuando las bacterias, virus, hongos y parásitos cambian con el tiempo y ya no responden a los medicamentos, lo que hace que las infecciones sean más difíciles de tratar y aumenta el riesgo de propagación de enfermedades, enfermedades graves y muerte. Como resultado, los medicamentos se vuelven ineficaces y las infecciones persisten en el cuerpo, aumentando el riesgo de contagio a otras personas.
Los antimicrobianos (incluidos antibióticos, antivirales, antifúngicos y antiparasitarios) son medicamentos que se utilizan para prevenir y tratar infecciones en humanos, animales y plantas.
Las infecciones deben tratarse de manera específica, pero en la práctica ese no suele ser el caso. Por ejemplo, hasta el 80% de las sospechas de infecciones del tracto urinario resultan negativas y no necesitan ningún antibiótico, pero en la realidad de estos casos, el paciente recibe un antibiótico antes de conocer el diagnóstico.
¿Qué podemos hacer para evitar las resistencias?
Conocer el perfil de resistencia de la infección bacteriana ayudará a determinar el antibiótico adecuado necesario para tratarla, por lo que las pruebas de susceptibilidad a los antibióticos son la única alternativa para saber qué antibiótico será eficaz. El uso de una terapia dirigida eliminará las infecciones de forma más rápida y sencilla, impidiendo el desarrollo de resistencias.
Las infecciones de orina son una de las infecciones bacterianas más frecuentes, sobre todo, entre mujeres. Para detectar una infección del tracto urinario (ITU), la tira reactiva es el método más utilizado. Este método detecta la presencia de nitrito, un producto derivado de ciertas bacterias nitrogenadas. Sin embargo, algunos patógenos no generan nitrito, lo que significa que el nitrito no siempre es un parámetro fiable para detectar una sospecha de ITU.
Esto hace que se necesiten pruebas más específicas. Aunque puede que no ahorre tiempo ni sea rentable, el urocultivo sigue siendo el método de referencia en el diagnóstico de ITU, particularmente para aislar al microorganismo infeccioso.
A partir de un urocultivo positivo, la identificación de especies y las pruebas de susceptibilidad a los antibióticos determinan la sensibilidad y resistencia del patógeno a una variedad de antibióticos para que los clínicos puedan prescribir el tratamiento adecuado frente a esa infección en concreto. Esta no es una práctica estándar en todo el mundo, ya que consume mucho tiempo, y la obtención de resultados puede tardar hasta 2-3 días, pero llevarla a cabo podría tener un gran impacto en la lucha contra la resistencia a los antimicrobianos.
Infección del tracto urinario
La sospecha de ITU supone una elevada carga de trabajo de laboratorio, aunque al final se descarta hasta el 80% de los urocultivos3. Esto provoca el tratamiento innecesario y empírico de los pacientes con antibióticos de amplio espectro, provocando el aumento de la resistencia a los antimicrobianos.
Se calcula que solo el 17% de todos los posibles pacientes con ITU que son tratados con antibióticos, han sido evaluados antes mediante un análisis de orina adecuado, por lo que a menudo es necesario volver a recetar antibióticos4.
Ser capaz de excluir rápidamente las infecciones del tracto urinario (ITU) podría ayudar a reducir la cantidad de antibióticos que se prescriben innecesariamente.
La citometría de flujo con fluorescencia (CFF) permite detectar células y otras partículas de la orina, incluyendo bacterias, levaduras, hematíes y leucocitos, y hacer un recuento preciso de las mismas en muy poco tiempo, lo que permitiría descartar las muestras negativas mucho más rápido. La UF-Series de Sysmex, que utiliza la CFF, ha demostrado tener una gran capacidad diagnóstico de todos estos parámetros5. Las muestras con sospecha de ITU reciben un comentario para su seguimiento en urocultivo, mientras que las muestras negativas se pueden descartar en menos de un minuto.
Además, la alarma BACT-info, aporta información extra acerca de la afinidad Gram de la bacteria patógena, en función de su distribución en el escatergrama:
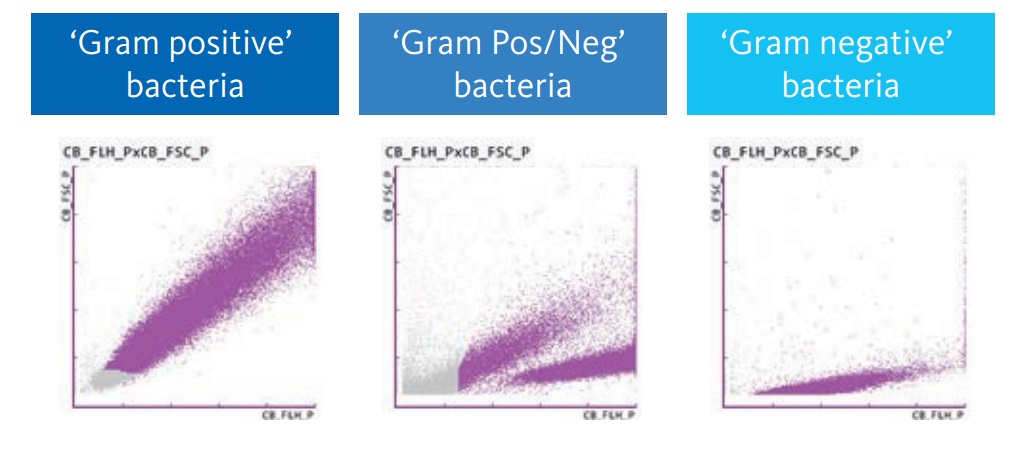
Y el parámetro de levaduras permite identificar infecciones causadas por hongos, lo que permite hacer un correcto diagnóstico y elegir un tratamiento adecuado.

Una solución potencial para acelerar las pruebas de susceptibilidad antibiótica podría ser llevarlas a cabo en la UF-Series, usando alícuotas con distintos antibióticos a distinta concentración para medir el crecimiento de bacterias y de esta manera conocer la sensibilidad o resistencia de cada antibiótico.
Teniendo en cuenta la cantidad total de muestras sospechosas de infección del tracto urinario que finalmente resultan negativas, un flujo de trabajo de diagnóstico optimizado, utilizando la CFF, puede mejorar la eficiencia de los diagnósticos de laboratorio al descartar infecciones del tracto urinario en un corto período de tiempo.
Además, el análisis de orina moderno basado en citometría de flujo evita la prescripción ciega de antimicrobianos innecesarios y, en cambio, apoya un uso específico y racional de los antimicrobianos, contribuyendo así a la tan necesaria administración de antimicrobianos.
Bibliografía
[1] Prestinaci F, Pezzotti P, Pantosti A (2015): Antimicrobial resistance: a global multifaceted phenomenon Pathog Glob Health 109(7):309–318
[2] Review on Antimicrobial Resistance (2014): Antimicrobial Resistance: Tackling a Crisis for the Health and Wealth of Nations.
[3] Fischer V (2019): Ein Schritt zur schnelleren Urinanalytik Xtra 2:50–52. (article in German)
[4] Pujades-Rodriguez M, West RM, Wilcox MH, Sandoe J (2019): Lower Urinary Tract Infections: Management, Outcomes and Risk Factors for Antibiotic Re-prescription in Primary Care E Clinical Medicine 14:23–31
[5] De Rosa R, Grosso S, Lorenzi S, Bruschetta G, Camporese A (2018): Evaluation of the new Sysmex UF-5000 fluorescence flow cytometry analyser for ruling out bacterial urinary tract infection and for prediction of Gram-negative bacteria in urine cultures Clinica Chimica Acta 484:171–178